Revisión sistemática a partir de un caso clínico
El 2 de abril de 2020, una mujer de 56 años con antecedentes de hipertensión arterial y migrañas, presentó tensión aguda en el cuello y mandíbula, y disnea. Estos síntomas aparecieron mientras miraba un programa de noticias vespertino donde se comentaba sobre la enfermedad por COVID19 y la pandemia. Ella admitió sentirse extremadamente ansiosa y asustada por los informes e imágenes asociadas de la pandemia de COVID-19.
La paciente decidió consultar 17 horas después de iniciados los síntomas; su presión arterial inicial fue de 96/57 mm Hg, y el electrocardiograma (ECG) en de emergencia reveló anomalías del ST y de la onda T sugiriendo un síndrome coronario agudo (SCA). El nivel inicial de troponina fue de 1,91 ng/ml, y el nivel de prohormona N-terminal del péptido natriurético cerebral (NT-proBNP) fue 3261 pg/ml.
"El cateterismo cardíaco urgente mostró arterias coronarias normales, sin estenosis ni disección".
El ecocardiograma reveló una fracción de eyección del ventrículo izquierdo (VI) (FEVI) de 39%, con acinesia extensa apical y segmento medial del VI con hipercinesia de los segmentos basales, u OTSVI con un gradiente máximo de 51 mm Hg y movimiento anterior sistólico de las valvas mitrales.
Los síntomas se resolvieron durante las primeras horas de hospitalización y transcurrió sin arritmias. Con estos datos se hizo el diagnóstico de Síndrome de Takotsubo (SnT), y fue dada de alta con prescripción de metoprolol y apixaban.
El ecocardiograma de seguimiento realizado al mes fue completamente normal, con una FEVI de 75% y la resolución de todas las anomalías anteriores, incluidas las del movimiento sistólico de la pared anterior y el gradiente dinámico del tracto de salida.
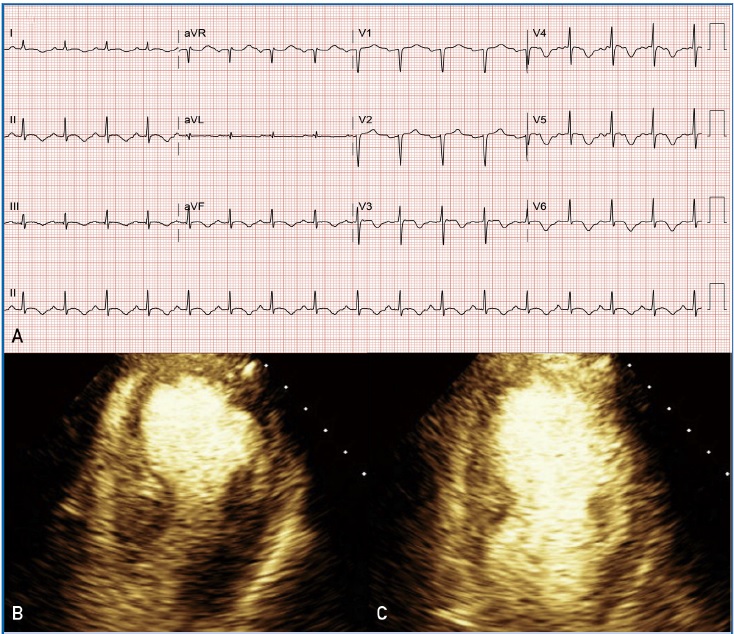
Caso de ejemplo. (A) Electrocardiograma de admisión y (B) fotogramas ecocardiográficos telediastólicos y (C) telediastólicos de una mujer de 56 años que tenía síndrome de takotsubo causado por ansiedad por la pandemia de la enfermedad del coronavirus de 2019.
Síndrome de Takostsubo durante la pandemia COVID 19
El virus COVID19 continúa infectando a millones de personas en todo el mundo, con tasas catastróficas de morbilidad y mortalidad. Estos efectos adversos para la salud física son agravados por las interrupciones dependientes de factores sociales, económicos y culturales que, en conjunto, provocan niveles marcadamente elevados de estrés psicológico y ansiedad en todo el mundo.
Durante la pandemia de COVID, el SnT se ha multiplicado 4,5 veces.
Todos los pacientes del estudio de Jabri et al que tenían diagnóstico de SnT durante la pandemia tuvieron resultados negativos de la PCR, con transcripción inversa para COVID-19. Por lo tanto, en este estudio de la Clínica Cleveland, el aumento del SnT durante la pandemia probablemente haya estado causado por mayor estrés emocional y no por estrés fisiológico secundario al síndrome respiratorio agudo severo, causado por la infección por COVID-19. Sin embargo, el síndrome respiratorio agudo causado por la infección por COVID-19 también ha sido reconocido como causa del SnT.
Este artículo se basa en una revisión sistemática del SnT y la miocardiopatía por estrés, mediante una búsqueda bibliográfica en PubMed.
Puntos destacados
- Definición: El SnT se ha convertido en un
diagnóstico relativamente común en las prácticas de los médicos
cardiovasculares. Se caracteriza por una disfunción sistólica y
diastólica transitoria del VI en ausencia de lesión de la arteria
coronaria correspondiente, generalmente con anomalías concomitantes del
movimiento de la pared apical y del VI medio.
- El síndrome de Takotsubo (SnT) es un síndrome mediado por estrés
que resulta del aturdimiento metabólico del miocardio inducido por
catecolaminas.
- Aunque se considera benigno y autolimitado, el SnT tiene un pronóstico similar al del síndrome coronario agudo.
- Se describen las estrategias de tratamiento para ayudar a los pacientes con SnT agudo y mejorar el pronóstico.
- En la actualidad, no se ha probado ninguna terapia para prevenir la recurrencia del SnT.
El SnT, también conocido como síndrome del corazón roto, síndrome de abombamiento apical y miocardiopatía por estrés, se describió por primera vez en Japón en 1990. Debido a las similitudes en la presentación de la sintomatología, los hallazgos del ECG y las elevaciones de la troponina, el SnT suele imitar al SCA. No obstante, la asociación original y el sello característico de este proceso de la enfermedad es su estrecha asociación con el estrés psicosocial y la ausencia de enfermedad arterial coronaria obstructiva que explique la presentación clínica.
El estrés, tanto el psicosocial como el fisiológico, pueden alterar la regulación cardíaca neurohormonal normal, y no es solo la causa habitual del SnT sino también que pasó a ser considerado el tercer factor de riesgo más potente de infarto agudo de miocardio (IAM). Desde su descripción inicial, la asociación del SnT con el estrés psicosocial ha sido un aspecto fundamental del síndrome, como lo atestigua la gran proporción de pacientes con SnT que han recibido diagnóstico de trastorno por estresor psicosocial agudo concomitante, neurológico o psiquiátrico.
El SnT es un trastorno psicosomático prototípico en el que el tono adrenérgico excesivo procedente de aminas simpaticomiméticas endógenas o exógenas y otras alteraciones neurohormonales alteran la homeostasis miocárdica, causando disfunción del VI. Esto puede provocar inestabilidad hemodinámica, arritmias auriculares y ventriculares, insuficiencia cardíaca aguda e incluso shock, debido a la disfunción aguda del VI y vasodilatación profunda.
Los estudios informan eventos adversos graves en el 20% de los pacientes con SnT. Se estima que la mortalidad hospitalaria es de casi 2,0% a 5,6 %, mientras que las tasas de enfermedades cardiovasculares y eventos cerebrovasculares van desde el 5% al 10%.
Sin embargo, la verdadera carga global del SnT sigue siendo incierta, dada la falta de conciencia médica, la dificultad diagnóstica, las presentaciones atípicas y variables, y la semejanza con el SCA.
Diagnóstico:
En las últimas 3 décadas, el grupo demográfico predominantemente afectado sigue siendo el de las mujeres (85% al 90% de los casos).
Las mujeres >50 años tienen 5 veces mayor incidencia de SnT que las mujeres <55 años, con un riesgo 10 veces mayor que el de los hombres.
A pesar de representar solo el 0,02% de las hospitalizaciones, se cree que el SnT explica casi el 2% de todos los casos sospechosos de IAM con elevación del segmento ST (IAM-EST) y hasta un 10% de los casos sospechosos de IAM-EST en las mujeres. Esta superposición se debe al parecido clínico de las 2 condiciones.
El 76%, 47% y 8% de los pacientes con SnT ingresan por síntomas de dolor torácico, disnea y síncope, respectivamente. Como la conciencia del cuadro ha aumentado, también lo ha hecho la tasa de diagnóstico de SnT, pasando del 0,16% en 2005 a 2,2% de todos los IAM en 2012.
Hallazgos clínicos:
"La mayoría de los casos de SnT involucran a los segmentos apical y medio del VI, lo que suele imitar al IAM-EST, debido a la oclusión de la arteria coronaria izquierda y descendente anterior".
En un metaanálisis de 4.500 pacientes con SnT, la mayoría presentaba un ECG anormal, y el 44% mostró elevación del segmento ST; el 15% tenía descenso del segmento ST con progresión y prolongación del intervalo QT.
En el 91% de los pacientes con SnT se observó la atenuación del voltaje del ECG (por edema de miocardio transitorio), con retorno al voltaje normal 1 mes después. También se observó inversión de la onda T, asociada paradójicamente con un riesgo más bajo de taquicardia y fibrilación ventricular. Menos sorprendente, expresan los autores, es que los pacientes con SnT que tienen un ritmo no sinusal tienen mayor riesgo de eventos adversos cardio y cerebrovasculares mayores.
Las elevaciones del nivel de troponina se observan en casi el 90% de los pacientes con SnT y alcanzan un valor pico medio de 1,1 ng/ml. Aunque los niveles iniciales de troponina en el SnT son similares en a los de los pacientes con SCA, en este último, los niveles posteriores aumentan 6 veces mientras que en el SnT de aumentan solo 1,8 veces.
En general, debido a la presentación clínica ambigua del SnT, en el contexto de las elevaciones de la troponina, la elevación del segmento ST y las alteraciones de la onda T, sugieren isquemia coronaria o IAM. Para distinguir el SnT del SCA, a menudo se requiere una angiografía coronaria. En ésta, una minoría (15%) de pacientes con SnT mostrará una arteriopatía coronaria oclusiva, pero en general, este hallazgo no explica la distribución de las anomalías de la pared ventricular.
Sin embargo, una característica bien descrita del SnT es que las tan notables anomalías del movimiento de la pared ventricular y el grado de disfunción del VI son desproporcionadas con la elevación de la troponina y no corresponden a una distribución típica de la arteria coronaria.
Es posible que se requieran imágenes por resonancia magnética (RM) cardíaca para diferenciar entre el SCA, el SnT y otras potenciales etiologías, como la miocarditis. De hecho, la RM cardíaca es el criterio estándar para diagnosticar el SnT, debido a su capacidad para revelar el edema miocárdico característico, sin realce tardío de gadolinio.
A modo de comparación, en el IAM agudo, la RM típicamente muestra un realce tardío del gadolinio en una distribución coronaria típica. El SnT tiene una forma reversible única de disfunción sistólica y diastólica del VI. El 90% de los pacientes con SnT tiene una FEVI reducida y una FEVI media del 40%; en el 93% de los pacientes se observa una presión telediastólica del VI elevada. La anormalidad del movimiento de la pared de los segmentos apical y medio-apical es más común, y representa el 82% de los casos. El SnT medioventricular está presente en el 14%, mientras que el SnT basal y focal, en el 2.2% y 1.5%, respectivamente.
El aumento del nivel de NT-proBNP asociado al SnT es comparable al observado en la insuficiencia cardíaca descompensada. Por otra parte, los niveles máximos de NT-proBNP en los pacientes con SnT se correlacionan con la gravedad de la disfunción sistólica del VI, así como el grado de hiperactivación simpática y el pronóstico a largo plazo.
Patogenia del síndrome de Takobsubo:
Actualmente, la hipótesis principal es que se trata de un síndrome mediado por el estrés, que resulta de la alteración metabólica del miocardio inducida por las catecolaminas. La respuesta al estrés produce una reducción del tono vagal en combinación con los niveles elevados de catecolaminas, endotelina y cortisol.
Como se observa en el feocromocitoma o con el consumo de aminas simpaticomiméticas terapéuticas o de uso recreativo, los niveles sanguíneos de catecolaminas se elevan, pudiendo ser cardiotóxico. Con la elevación del tono adrenérgico, las biopsias endomiocárdicas revelan un patrón de necrosis de la banda de contracción que resulta de la elevación de las catecolaminas miocárdicas, un patrón de lesión que también se observa en el SnT. En estos pacientes, las elevaciones de las catecolaminas no solo se hallan sustancialmente por encima de la línea de base, sino que casi son 2 veces superiores a los registrados en los casos de IAM.
Varios estudios han informado que las aminas simpaticomiméticas, incluidas la epinefrina o la dobutamina intravenosas, y los agentes orales para el trastorno de hiperactividad por déficit de atención, cocaína intranasal e, incluso, broncodilatadores ß-agonistas inhalados, pueden desencadenar anomalías en el movimiento de la pared del VI, además de síntomas característicos del SnT. Los inhibidores de la recaptación de norepinefrina y serotonina también pueden desencadenar el SnT, probablemente debido al aumento de los niveles de noradrenalina y dopamina.
Las catecolaminas y la endotelina son poderosos vasoconstrictores de la microvasculatura coronaria.
Es probable que tan vasculopatía impulsada por el simpático juegue un papel en la patogenia, ya que prácticamente todos los pacientes con SnT tienen disfunción endotelial y apoptosis en el nivel microvascular.
Se postula que el aturdimiento miocárdico del SnT se debe en gran parte a los efectos directos del aumento de las catecolaminas y radicales libres asociados, en combinación con la disfunción microcirculatoria inducida por el simpático. Esto se apoya en casos humanos y modelos animales, en los cuales la disfunción del VI aumenta proporcionalmente al grado de hiperactividad simpática y estrés oxidativo. Esto provoca un deterioro regional transitorio del metabolismo de los ácidos grasos libres y la glucosa, lo que produce el aturdimiento de los miocitos, reflejado en síntomas de disfunción sistólica y diastólica.
La patogenia del ST comienza con una vasculitis coronaria, que conduce a una extravasación de líquido e infiltración de neutrófilos y monocitos en el tejido miocárdico.
El mecanismo central es la señalización aberrante del posreceptor ß-2, con la consiguiente activación de la óxido nítrico sintasa y la formación de peroxinitrito, un potente oxidante que daña el ADN y altera el metabolismo del miocardio. Esto, a su vez, conduce a hipotensión, que suele ser un problema importante al inicio del SnT y puede ser potencialmente mortal. A pesar de que se asume que la presencia de insuficiencia cardíaca en el SnT es la expresión de una forma de shock cardiogénico, los autores consideran que es más preciso el término "shock vasodilatador."
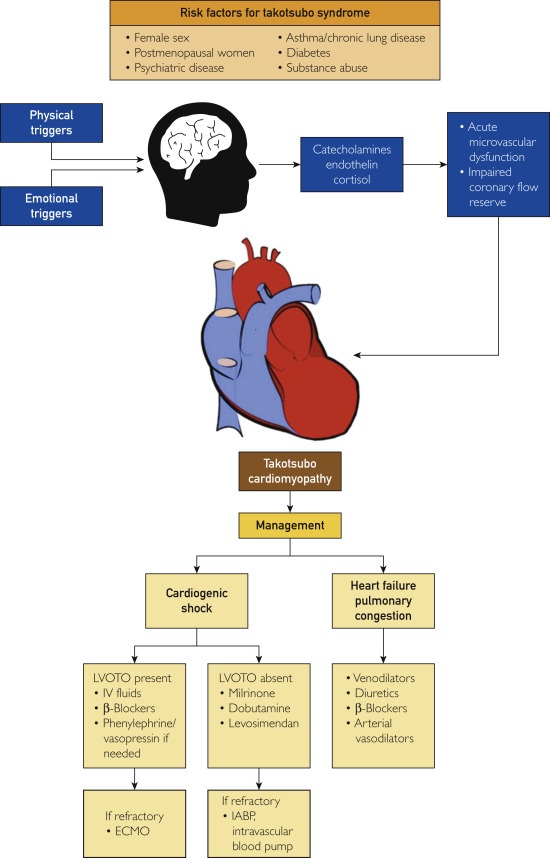
Descripción general del síndrome de takotsubo. ECMO, oxigenación por membrana extracorpórea; BCIA, bomba de balón intraaórtico; IV, intravenoso; LVOTO, obstrucción del tracto de salida del ventrículo izquierdo.
Activadores del estrés en el síndrome de Takobsubo
Un tercio de los pacientes con SnT informan un estresor emocional, otro tercio informa un factor de estrés físico anterior, y el tercio restante no identifica un desencadenante aparente. Hay estudios que informan que la ansiedad y/o la depresión crónica son 2 veces más comunes en pacientes con SnT que en pacientes con SCA (70% vs. 36%).
En comparación con la población general, los pacientes con SnT muestran algunas diferencias significativas: más probablemente viven solos (52% vs. 24%), son divorciados (20% vs. 2%), tienen antecedentes de abuso de sustancias o de haber experimentado abuso emocional o físico.
Las mujeres con SnT es más probable que informen un desencadenante emocional anterior, mientras que los hombres tienen mayor susceptibilidad a los desencadenantes físicos (cualquier condición o actividad conocida puede inducir estrés fisiológico).
Se ha comprobado que los pacientes presentan mayores niveles de microARN-16, como se observa en algunos cuadros neuropsiquiátricos. Por lo tanto, en este síndrome, la evidencia apoya el concepto de que el aturdimiento miocárdico puede estar relacionado, en parte, con el procesamiento anormal del estrés.
¿Es benigno y reversible el síndrome de Takobsubo?
Aunque el SnT se ha considerado una condición relativamente benigna, los datos recientes indican que puede ser una enfermedad potencialmente mortal, con tasas de morbimortalidad sustanciales.
De hecho, tanto los pronósticos a corto como a largo plazo no son mejores que los asociados con el SCA. El SnT se puede clasificar como "primario" —los síntomas de la miocardiopatía son la razón principal de la presentación del paciente — o "secundario"— el SnT es precipitado por una enfermedad subyacente grave. El paciente clásico con SnT primario, como la mujer presentada en esta revisión, con un desencadenante emocional y disfunción transitoria del VI, tiende a tener un pronóstico más favorable.
Por el contrario, los pacientes con SnT secundario, causado por trastornos neurológicos agudos (por ej., hemorragia endocraneana, convulsiones y traumatismo craneano), o por factores estresantes físicos (por ej., enfermedad aguda, cirugía y lesiones graves), o que presentan niveles más elevados de troponina y NT-proBNP, tienen un pronóstico significativamente peor.
Otra causa común de SnT es el cáncer secundario, y también está asociado con un pronóstico adverso. El registro de Takotsubo informó mayores tasas de mortalidad en pacientes varones con SnT, y en <50 años o ≥ 75 años, con una tasa de mortalidad más baja observada en el grupo de edad de 50 a 75 años.
Estudios recientes informan que los pacientes con SnT tienen menor supervivencia comparados con la población general. El International Takotsubo Registry, la mayor base de datos de SnT hasta la fecha, estima que la tasa de mortalidad a 1 año será del 5,6% y la tasa de eventos cardio y cerebrovasculares mayores, del 9,9%. Durante la fase aguda del SnT, el 22% de los pacientes sufre complicaciones intrahospitalarias, paro cardiopulmonar y muerte.
"La complicación letal más común es el shock cardiogénico por vasodilatación"
Otros efectos adversos son las arritmias, formación de trombos en el VI y accidente cerebrovascular agudo. La inestabilidad hemodinámica puede resultar de la OTSVVI dinámica, debido a la hipocinesia/acinesia de los segmentos apical y medio del VI, adyacentes a los segmentos de miocárdicos hiperdinámicos en la base del VI. Esta fisiología también puede resultar en la ausencia de movimiento anterior sistólico y regurgitación de la valva mitral anterior.
El pronóstico del SnT está relacionado con enfermedad neurológica aguda (un desencadenante físico), vejez, dilatación apical extensa, niveles iniciales de troponina 10 veces por encima del límite normal, fracción de eyección del VI <45%, presiones de llenado del VI aumentadas o regurgitación mitral moderada a severa.
La prohormona N-terminal del péptido natriurético cerebral puede servir como un biomarcador de pronóstico particularmente útil, ya que el grado de elevación se correlaciona directamente con el nivel de hiperactivación simpática y la disfunción sistólica del VI
El SnT intrahospitalario también se asocia a menor supervivencia comparado con el SnT fuera del hospital, probablemente debido a antecedentes de comorbilidades graves.
La recuperación del SnT puede ser lenta, y, hasta un 10% de los pacientes puede presentar anomalías persistentes en la ecocardiografía y la RM cardíaca, elevación prolongada del NT-proBNP, deterioro de la calidad de vida e, incluso, fibrosis miocárdica a largo plazo. Los pacientes tienen riesgo de episodios repetidos de miocardiopatía inducida por estrés (tasa de recurrencia, 1,8% por paciente-años).
Tratamiento:
No hay ensayos controlados aleatorizados que definan el tratamiento de SnT. Actualmente, el pilar del tratamiento es simplemente el monitoreo estrecho y el apoyo de los pacientes, durante la peligrosa fase aguda.
Los casos leves, con congestión venosa y sin signos de bajo gasto cardíaco o hipotensión, pueden ser tratados con dilatadores venosos, diuréticos y vasodilatadores arteriales, como los inhibidores de la enzima convertidora de angiotensina, bloqueantes de los receptores de angiotensina II, inhibidores de la neprilisina, hidralazina y ß-bloqueantes.
Los principales contribuyentes a la mortalidad en los primeros días que siguen a la presentación son la embolización sistémica y el shock cardiogénico. Hasta el 11% de los pacientes desarrollan shock cardiogénico/vasodilatador dentro de las primeras 72 horas del ingreso, y el 20% a 25% desarrolla obstrucción del tracto de salida del VI.
Los factores cardiogénicos que favorecen el shock son la pérdida repentina de la contracción regional del VI, con una caída de la fracción de eyección del VI del 30% al 40%, descenso del 40% del volumen sistólico del VI, y del 25% del gasto cardíaco Ventricular derecho transitorio concomitante. La disfunción ocurre en casi un tercio de los pacientes con SnT y se asocia con mayor probabilidad a hipotensión e inestabilidad hemodinámica. Estos pacientes pueden requerir expansión de volumen intravascular para soporte de la presión arterial.
Aunque el tratamiento con líquido y anticoagulantes puede estar indicado, no se recomienda el uso de catecolaminas para el tratamiento del shock cardiogénico debido al origen catecolaminérgica del aturdimiento y la lesión miocárdica en SnT. Hipotéticamente, esto podría empeorar por la administración de catecolaminas exógenas, lo que conduce a una mayor obstrucción al tracto de salida del VI (OTSVI) y al retraso de la recuperación espontánea.
En pacientes con shock cardiogénico y OTSVI, debe considerarse el aporte de líquidos intravenosos y la indicación de ß-bloqueantes de acción corta y dispositivos de asistencia de VI, mientras que, en aquellos con shock por falla de la bomba primaria, puede ser beneficiosa la aplicación de un dispositivo de asistencia del VI , oxigenoterapia de acción temprana por membrana extracorpórea y levosimendan, un sensibilizante del calcio e inotrópico no catecolamina.
En pacientes seleccionados, con shock refractario, particularmente ausencia de OTSVI, puede ser útil una bomba de balón intraaórtica.
Los ß-bloqueantes deben ser abordados con precaución en la fase aguda del SnT ya que están contraindicados en la insuficiencia cardíaca descompensada. Sin embargo, pueden ser beneficiosos en quienes presentan OTSVI dinámica. Aunque a largo plazo, teóricamente, los ß-bloqueantes podrían prevenir la recurrencia del SnT. De hecho, un tercio de los pacientes que tomaban un ß-bloqueante tuvieron una recurrencia del SnT.
El tratamiento con un inhibidor de la enzima convertidora de angiotensina o un bloqueante del receptor de angiotensina II se asocia con mayor supervivencia a al año, y menor riesgo de recurrencia.
Los agonistas α1, como la fenilefrina o la vasopresina, pueden estar indicados en pacientes con OTSVI hemodinámicamente significativa, e hipotensión, para mantener la presión arterial sin aumentar la inotropía y la cronotropía.
La ivabradina, un inhibidor de la corriente de sodio, puede ser una opción para el manejo de la taquicardia refractaria, aunque no hay datos sobre su efecto en el SnT.
Dada la relación del SnT con el estrés psicológico y los trastornos psiquiátricos, estos factores deben ser abordados y tratados. Los posibles beneficios de los medicamentos psiquiátricos, el asesoramiento y la terapia cognitiva conductual para pacientes con SnT aún no han sido documentados.
Resumen y comentario objetivo: Dra. Marta Papponetti.
Fuente: INTRAMED.
Revisado por el Dr. Ricardo León, director OSIMAVEN.
Comentarios
Publicar un comentario